Y si gustas enviar un mensaje directo al Dr. Flores Nazario
Envíale un whatsapp
Várices
Esas horribles arañas en la piel.
También conocidas como venas varicosas, son una afección vascular que afecta a muchas personas, especialmente a aquellas que llevan un estilo de vida sedentario o como lo hemos dicho en nuestro podcast "MEJORANDO TU CIRCULACIÓN", tienen antecedentes familiares y están sujetos a la genética. Para comprender completamente esta condición, pensemos en nuestras venas como las carreteras que transportan la sangre de regreso al corazón. En un mundo ideal, estas carreteras deberían ser fluidas y eficientes, pero en el caso de las várices, la trama se complica.
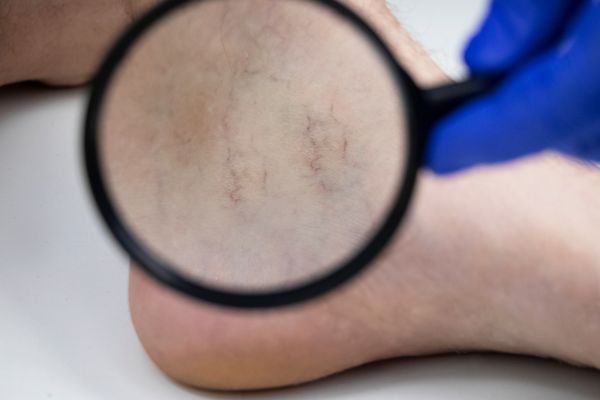
En condiciones normales, las válvulas dentro de nuestras venas actúan como esclusas, evitando que la sangre retroceda. Sin embargo, con las várices, estas válvulas no funcionan correctamente, permitiendo que la sangre se acumule y las venas se dilaten. A menudo, las várices se hacen notables en forma de telarañas azules o moradas que se elevan en relieve bajo la piel, creando un aspecto tortuoso. Este aspecto puede llevar a incomodidades físicas, como dolor, hinchazón y sensación de pesadez en las piernas. Ahora, piensa en tus piernas como un vehículo que lucha por avanzar en un terreno accidentado. Las várices no solo afectan la estética, sino que también pueden obstaculizar la movilidad y el bienestar general.
En el equipo del Dr. Flores Nazario, encontrarás enfoques personalizados para tratar las várices, desde opciones conservadoras hasta procedimientos más avanzados , en el caso de que lo necesites. Al abordar esta condición, el Dr. Flores no sólo busca restaurar la salud vascular, sino también mejorar la calidad de vida y la confianza de sus pacientes.
Si quieres saber más sobre las várices, continúa leyendo.
No todo en la vida es YOUTUBE.
Las várices pueden surgir por una combinación de factores genéticos, hormonales, y ambientales que afectan el funcionamiento normal de las venas. Aquí hay una descripción más detallada de las causas que contribuyen su desarrollo:
Genética:
- La predisposición genética juega un papel crucial en el desarrollo de várices. Si tus padres o familiares cercanos han experimentado várices, es más probable que también las desarrolles.
Edad y Sexo:
- El envejecimiento natural debilita las válvulas venosas y las paredes de las venas, aumentando el riesgo de várices. Las mujeres tienen una mayor tendencia a desarrollar várices, especialmente durante el embarazo y la menopausia debido a cambios hormonales que afectan la elasticidad de las venas.
Embarazo:
- Durante el embarazo, el aumento de la presión en las venas debido al peso del útero puede comprometer la función de las válvulas venosas. Además, las hormonas como el estrógeno pueden contribuir a la relajación de las paredes venosas, facilitando el desarrollo de várices.
Estilo de vida sedentario:
- La falta de actividad física puede dificultar el retorno venoso, lo que aumenta la presión en las venas de las piernas y contribuye al desarrollo de várices.
Obesidad:
- El exceso de peso ejerce presión adicional sobre las venas de las piernas, aumentando la probabilidad de desarrollar várices.
Posturas prolongadas:
- Permanecer de pie o sentado durante períodos prolongados puede dificultar el flujo sanguíneo normal y contribuir al desarrollo de várices.
Antecedentes de trombosis:
- Quienes han tenido episodios previos de trombosis, tienen un mayor riesgo de desarrollar várices, ya que estos coágulos pueden dañar las válvulas venosas.
Lesiones o traumas en las venas:
- Lesiones o traumatismos en las venas pueden afectar su función normal y contribuir al desarrollo de várices.
Cambios hormonales:
- Además de los cambios hormonales asociados con el embarazo, la menopausia y la terapia hormonal también pueden influir en la aparición de várices.
Factores ambientales:
- Exposición prolongada al calor, como en saunas o baños calientes, puede dilatar las venas y contribuir al desarrollo de várices.
Trombosis VENOSA.
Un tapón en las venas.
La trombosis venosa profunda (TVP) es una condición médica caracterizada por la formación de un coágulo sanguíneo, también conocido como trombo, en una vena profunda, generalmente en las piernas. Este trombo puede obstruir el flujo normal de sangre y causar complicaciones graves si no se trata adecuadamente.
Fisiopatología:
La TVP generalmente se desarrolla cuando hay una combinación de factores que favorecen la coagulación sanguínea y la alteración del flujo venoso. Las venas de las piernas son particularmente propensas a esta condición debido a la gravedad, que dificulta el retorno venoso hacia el corazón. Factores que pueden contribuir a la formación de un trombo incluyen lesiones en las venas, cirugía reciente, inmovilidad prolongada, cáncer, tabaquismo y trastornos de la coagulación sanguínea.
Síntomas:
Los síntomas de la TVP pueden variar, y en algunos casos, la condición puede ser asintomática. Sin embargo, los signos comunes incluyen hinchazón, dolor o sensibilidad en la pierna afectada, enrojecimiento o cambios en la temperatura de la piel, y aumento del tamaño de las venas superficiales. En casos más graves, la TVP puede provocar la liberación de fragmentos de trombo que pueden viajar hacia los pulmones, causando una embolia pulmonar, una complicación potencialmente mortal.
Diagnóstico:
El diagnóstico de la TVP implica una combinación de evaluación clínica, antecedentes médicos, y pruebas de imagen. La ultrasonografía doppler es una herramienta comúnmente utilizada para visualizar el flujo sanguíneo y detectar la presencia de trombos en las venas profundas.
Tratamiento:
El objetivo del tratamiento es prevenir la propagación del trombo, reducir la posibilidad de complicaciones a largo plazo y prevenir la recurrencia. Las opciones terapéuticas incluyen la administración de anticoagulantes para evitar la formación de nuevos coágulos y permitir que el cuerpo disuelva el trombo existente. En algunos casos, se pueden utilizar procedimientos invasivos, como la trombolisis (disolución del trombo) o la colocación de un filtro de vena cava inferior para prevenir que los fragmentos del trombo lleguen a los pulmones.
Prevención:
La prevención de la TVP es esencial, especialmente en situaciones de riesgo, como después de una cirugía o durante períodos de inmovilidad. Esto puede incluir el uso de medias de compresión, cambios en el estilo de vida, y, en algunos casos, la administración profiláctica de anticoagulantes.
La TVP es una condición médica seria que requiere atención inmediata para evitar complicaciones graves. Es fundamental buscar asesoramiento médico si se experimentan síntomas sugestivos o si existe un riesgo potencial de desarrollar trombosis venosa profunda.
Trombosis ARTERIAL.
Insuficiencia arterial aguda, un desafío para el oxígeno.
La trombosis arterial es una condición médica que implica la formación de coágulos sanguíneos en las arterias del cuerpo. A diferencia de la trombosis venosa profunda que afecta principalmente a las venas, la trombosis arterial puede tener consecuencias graves ya que compromete el suministro de sangre oxigenada a los tejidos y órganos.
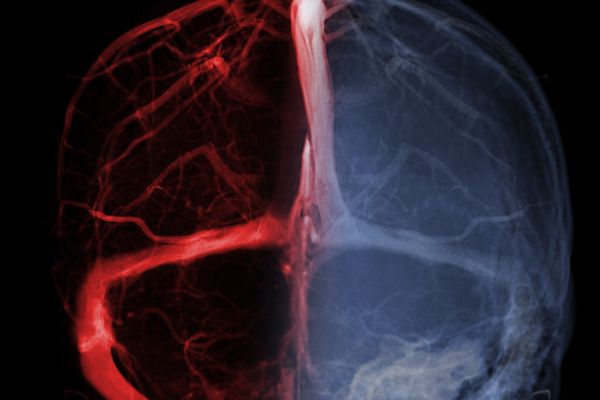
Fisiopatología:
La trombosis arterial se desarrolla generalmente en el contexto de la aterosclerosis, una enfermedad que involucra el depósito de placas de grasa en las paredes arteriales. Estas placas pueden romperse, desencadenando la formación de un coágulo que obstruye el flujo sanguíneo en la arteria. Esto puede resultar en isquemia, que es la falta de oxígeno en los tejidos y puede llevar a complicaciones graves en diferentes órganos y en este caso a las extremidades.
Síntomas:
Los síntomas de la trombosis arterial varían según la ubicación del coágulo y los tejidos afectados. Pueden incluir dolor repentino y severo, palidez, pérdida de función en la extremidad afectada y, en casos más graves, la presencia de gangrena.
Diagnóstico:
El diagnóstico de la trombosis arterial implica una evaluación clínica, pruebas de imagen como la angiografía y la ecografía doppler, y la evaluación de los factores de riesgo cardiovasculares.
Tratamiento:
El tratamiento de la trombosis arterial se centra en restablecer el flujo sanguíneo normal. Esto puede incluir el uso de anticoagulantes, procedimientos de angioplastia para abrir la arteria, o incluso cirugía en casos más graves.